台大医院骨科主治医师洪立维:
认识骨质疏松症。
骨質疏鬆症已是全球第二大流行疾病,僅次於心血管病。由於是無聲疾病,應該及早預防,適當補充鈣質;一旦診斷,也要及早治療,才能確保骨質疏鬆症治療效果。
何謂骨質疏鬆症?
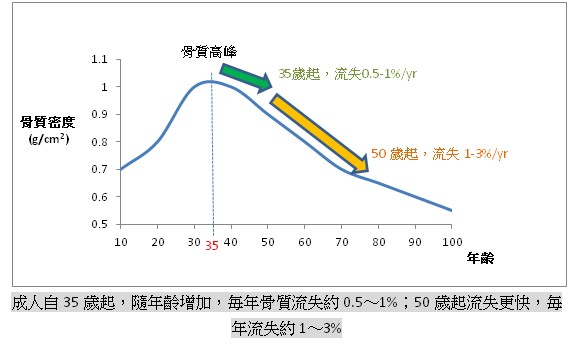
骨質疏鬆症為一種全身骨骼慢性疾病,成人自35歲起,隨年齡增加,毎年骨質流失約0.5~1%,50歲起流失更快,毎年流失約1~3%;由於骨質減少,骨骼孔隙變大且疏鬆,導致骨頭脆弱易斷,因而增加骨折風險。
骨質疏鬆如何發生?
骨質疏鬆症依發生原因分成「原發性骨質疏鬆症」與「續發性骨質疏鬆症」。
原發性骨質疏鬆症
-
- 停經後骨質疏鬆症:根據2005~2008年國民營養健康狀況調查發現,50歲以上停經婦女骨鬆盛行率為38.3%。因女性停經後體內雌性素急遽減少,蝕骨細胞活性大幅增加,使得骨量流失造成脊椎壓迫性、髖骨與手腕骨折。
-
- 老年性骨質疏鬆症:根據2008-2011年中華民國骨鬆學會調查,50歲以上中老年人骨鬆盛行率為31%。因年老時造骨細胞功能衰退,使得骨質流失造成多發性脊椎楔形、肱骨、脛骨、髖股骨折。
續發性骨質疏鬆症
-
- 長期服用藥物:類固醇、荷爾蒙阻斷劑、氫離子幫浦抑制劑、免疫抑制劑、化療藥物等。
-
- 生活習慣不良:鈣質攝取不足、少日曬、抽菸、酗酒、咖啡成癮、缺乏運動者等。
-
- 內分泌失調:甲狀腺亢進、副甲狀腺亢進、腎上腺皮質過高、性腺功能低下者等。
-
- 骨折高危險者:類風濕性關節炎、糖尿病、中風、帕金森氏症、癌症骨轉移等。
骨質疏鬆會造成?
骨質疏鬆症對病患及社會衝擊在於各種相關骨折之可怕後果,特別是髖骨、脊椎(壓迫性或變形)、手腕骨折,其中髖骨與脊椎骨折均會增加死亡風險。臺灣屬於骨折高風險地區,50歲以上女性1/3,男性1/5一生會發生一次髖骨、脊椎或手腕骨折。
髖骨骨折
依2010年健保住院資料調查,50歲以上髖骨骨折案例為女性13,899例,男性8,616例,平均每年增加9.3%。國際骨質疏鬆症學會於2012年公布世界排名,臺灣髖骨骨折機率為亞洲第一。一旦發生髖骨骨折,須接受人工髖關節置換手術,住院期間因長期臥床易造成感染而增加死亡風險。除了急性期平均醫療費用,其後亦將耗用家人照顧與社會資源,是最須防範的骨鬆性骨折。
脊椎骨折
臺灣於1994年曾調查65歲以上脊椎骨折盛行率,女性為19.5%,男性為12%。脊椎骨折指脊椎體受壓變形,並不一定有斷裂處。隨變形程度,可能伴隨駝背、身高變矮與背痛等症狀,需作脊椎X光檢查。一旦發生脊椎骨折,須接受椎體成形或矯正手術,未治療將嚴重影響肺和消化系統,並增加再次骨折發生機率。
手腕骨折
手腕骨折好發於橈骨接近手腕關節3公分處,易發生在50歲剛停經婦女,常見發生原因為提重物,絆倒或滑倒時以手扶地。一旦發生手腕骨折,以石膏加上外固定器作治療,僅暫時性影響日常生活。
骨質疏鬆診斷方法
骨質疏鬆症早期無明顯症狀,多半等到骨折發生,才知罹患骨質疏鬆症;一旦察覺有症狀,如慢性疼痛、腰酸背痛、行動不便、駝背和身高變矮等,必須立即就醫診斷,避免發生手腕、脊椎、髖骨骨折。
如何診斷骨質疏鬆症?
骨質密度檢測
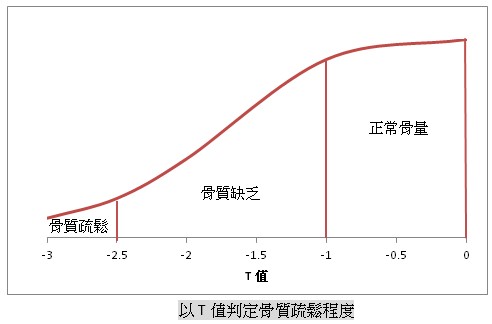
「雙能量X光吸光式測定儀(DXA)」是世界衛生組織認可診斷骨質疏鬆症的骨質密度檢測方法,應同時測量「腰椎」及「髖骨」,若兩處都不能正確測定時,則可用非慣用側前臂橈骨1/3處之測定取代。依據檢測結果換算T值(T值=(骨密檢測值–年輕白種女性骨密平均值) /標準差),來判定骨質疏鬆程度:
誰需要檢測?
-
- 65歲以上的婦女或70歲以上男性。
-
- 65歲以下且具有危險因子的停經婦女。
-
- 即將停經並具有臨床骨折高風險因子的婦女,如體重過輕、先前曾經骨折、服用高骨折風險藥物。
-
- 50至70歲並具有骨折高風險因子的男性。
-
- 脆弱性骨折者(指在低衝擊力下就發生骨折)。
-
- 罹患可能導致低骨量或骨量流失之相關疾病者。
-
- 所服用藥物和低骨量或骨量流失有相關者。
-
- 任何被認為需要用藥物治療骨質疏鬆症者。
-
- 接受治療中,用以監測治療效果者。
-
- 有骨密度流失證據而可能接受治療者。
骨質疏鬆預防與治療
防治骨質疏鬆症宜「預防勝於治療」,應及早儲存骨本,減少骨質流失,並改善日常生活行為,例如增加飲食中鈣質與維生素D攝取,保持體重、避免菸酒、規律運動、預防跌倒等。
該如何預防?
飲食
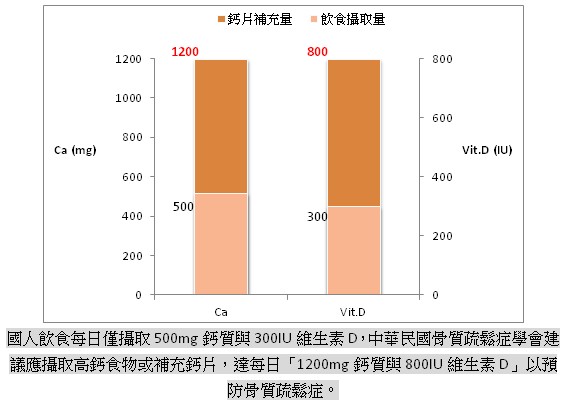
鈣質與維生素D攝取為預防骨鬆首要步驟。根據2005~2008年國民營養健康狀況調查發現,國人透過飲食每日僅攝取500mg鈣質與300IU維生素D,而中華民國骨質疏鬆症學會建議每日應攝取「1200mg鈣質與800IU維生素D」預防骨質疏鬆症,因此需攝取高鈣食物或補充鈣片來儲存骨本,預防骨鬆。
生活型態
-
- 身體質量指數(BMI):維持理想BMI在18.5到24之間(體重kg/身高M2)。
-
- 飲酒:適當飲酒為男性每日小於2單位,女性小於1單位(2單位飲酒範圍=約為20公克的酒精,相當於500C.C.啤酒(酒精濃度4%);160C.C.紅酒(酒精濃度12.5%);50C.C.烈酒(酒精濃度40%)。
-
- 抽菸:抽菸會降低骨質密度,增加骨折風險。
運動
運動可增加骨密度,增強肌力,改善平衡功能,減少跌倒和骨折發生。
-
- 低至中強度負重運動:走路與快走。
-
- 高強度負重運動:慢跑與跑步。
-
- 綜合型負重運動:走路、慢跑、與爬樓梯。
-
- 特殊撞擊運動:舉足跟、登階、踏箱、跳躍、與踏步。
-
- 其他運動:游泳與太極拳。
避免跌倒
骨質疏鬆症患者跌倒易造成手腕、脊椎、髖骨等脆弱性骨折,應補充適當維生素D與蛋白質,並規律運動,避免跌倒發生。
該如何治療?
防治骨質疏鬆症之最終目的,在於減少骨折發生。治療骨質疏鬆症的藥物在上市前都經臨床試驗證實可降低骨折發生,骨鬆藥物依作用機轉,可分為抗破骨(抗骨質流失)、促造骨(促骨質生成)與混合型三類:

臨床醫師依據病患骨質密度檢測結果,與骨折發生程度開立合適的骨鬆藥物,無論使用何種藥物,治療需一年以上才真正可達到減少骨折效果,不宜太早停藥,更重要是每日補足適當鈣質與維生素D,才能發揮藥物最佳效果。

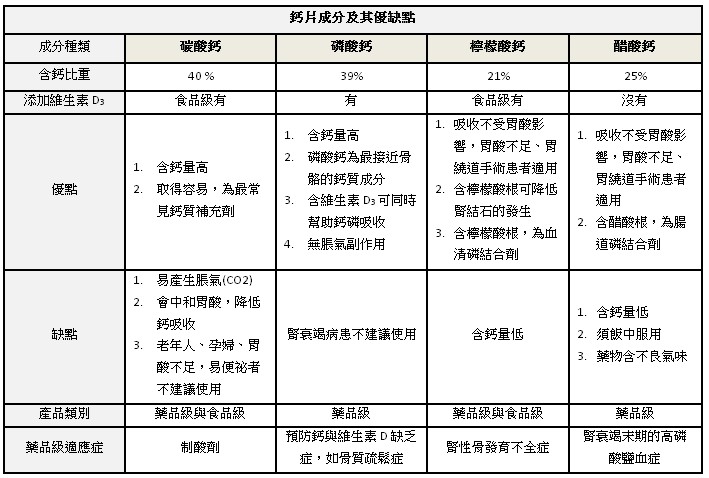
市售鈣片多含鈣質與維生素D,依等級可分食品級與藥品級,依鈣鹽成分可分碳酸鈣、磷酸鈣、檸檬酸鈣與醋酸鈣,其中「藥品級磷酸鈣」為最接近骨質鈣成分,具有療效高與副作用低的功效,為搭配骨鬆藥物的首選鈣片。
醫師小提醒
臺灣即將邁入高齡社會,骨鬆與骨折盛行率及社會醫療資源之耗損恐將持續攀升,民眾需要提高骨鬆的認知,注重骨密度檢測與避免跌倒,以「預防勝於治療」共同防治骨折發生。
資料來源
-
- 2013 骨質疏鬆症臨床治療指引
- 2015 台灣成人骨質疏鬆症防治之共識及指引
*本文引自台大醫院骨科部主治醫師洪立維發表於台大醫院電子報的文章「認識骨質疏鬆症」:https://epaper.ntuh.gov.tw/health/201708/project_1.html























